¿Es malo “tener colesterol”? ¿De verdad hay un colesterol bueno y otro malo? ¿O lo malo son los triglicéridos? ¿Entonces es malo comer grasa? ¿Por qué si ya como bajo en grasa tengo el colesterol o los triglicéridos altos? ¿Cuál es la mejor manera de prevenir enfermedades cardiovasculares? Vamos a contestar a todas a estas preguntas poco a poco, pero primero necesitamos aclarar conceptos.
¿Qué es el colesterol?
El colesterol es una molécula orgánica vital. Literalmente, sin ella nos morimos. Entre sus funciones está formar parte de las membranas plasmáticas celulares aportando estructura y fluidez, contribuye al rendimiento cognitivo (la mielina que recubre las neuronas contiene colesterol), es el precursor de varias hormonas cruciales (cortisol, estradiol, testosterona, vitamina D) y forma parte de la bilis (imprescindible para digerir las grasas y eliminar desechos como la bilirrubina). Su importancia es tal que, aunque se puede obtener de los alimentos, el organismo tiene la capacidad de sintetizar colesterol. De hecho, fíjate si es importante que prácticamente TODAS las células del cuerpo pueden fabricar colesterol.
Por lo general, el 75% del colesterol que circula por la sangre cada día lo produce nuestro cuerpo, y solo el 25% proviene de la alimentación. Estos porcentajes pueden cambiar, ya que el hígado aumenta la cantidad de colesterol que fabrica si tu alimentación es baja en colesterol y grasas, y viceversa. Así que no tengas miedo a consumir grasa, incluso grasas saturadas de calidad, puesto que está de sobra demostrado (estudio, estudio y estudio) que no causan enfermedad cardiovascular. Puede ser que sí aumente tu colesterol total (generalmente el HDL), pero como veremos esto no es peligroso.
¿Es malo el colesterol?
Para nada. Como decía antes, es imprescindible para una serie de funciones vitales. De hecho, hay enfermedades genéticas como el Síndrome de Smith-Lemli-Opitz, que implica alteraciones en el metabolismo del colesterol y provoca retraso mental, autismo, falta de músculo, anomalía en extremidades, cerebro y otros órganos. Voy a decirlo una vez más: ¡El colesterol es imprescindible para la vida!
Cada una de los millones de células del cuerpo está rodeada de una membrana (pared) que aporta la fluidez y permeabilidad necesarias para que la célula se mueva, interaccione con otras células y permita la entrada y salida de moléculas vitales. Pues bien, el colesterol es uno de los componentes principales de esta membrana.
¿Qué diferencia hay entre colesterol y LDL o HDL?
Lo primero que hay que saber es que LDL, HDL, VLDL y otros NO SON COLESTEROL. Son “barcos” (lipoproteínas) que transportan colesterol, pero también triglicéridos, fosfolípidos, vitaminas A, D, E y K y otras moléculas esenciales. ¿Y por qué viaja el colesterol en estas lipoproteínas (barcos)? Porque es hidrofóbico, como las grasas, que no se mezclan bien con el agua (y la sangre es un medio acuoso), así que necesita viajar en proteínas transportadoras (barcos). Es decir, no puede haber nunca colesterol en sangre sin una partícula que lo lleve de un punto A a un punto B.
Los transportadores (barcos) se distinguen por la proporción de sus constituyentes y la presencia de diferentes apoproteínas (marcadores identificativos). De forma resumida:
-
QUILOMICRONES (QM): transportan los lípidos de la dieta (principalmente triglicéridos pero también colesterol, fosfolípidos y vitaminas liposolubles) desde el intestino hasta el hígado y otros tejidos. A medida que circulan, van perdiendo triglicéridos (TG) y quedándose con más colesterol.
-
LIPOPROTEÍNAS DE DENSIDAD MUY BAJA (VLDL): sintetizadas en el hígado, transportan colesterol y sobre todo TG que no vienen de la dieta, sino del tejido adiposo del cuerpo. El destino es el tejido graso y los músculos. También transportan algo de colesterol a las glándulas suprarrenales y membranas plasmáticas. Pueden convertirse en IDL y LDL.
-
LIPOPROTEÍNAS DE DENSIDAD INTERMEDIA (IDL): provienen de las VDLD una vez que estas han perdido casi todos los TG, por lo que contienen principalmente colesterol. Algunas pierden todavía más TG y son convertidas a LDL, pero la mayoría son eliminadas en el hígado y no llegan a LDL.
-
LIPOPROTEÍNAS DE DENSIDAD BAJA (LDL): transportan el colesterol sintetizado en el hígado hacia todos los tejidos pero sobre todo llevan el colesterol sobrante al hígado para que sea reciclado o eliminado (intestino > heces).
-
LIPOPROTEÍNAS DE DENSIDAD ALTA (HDL): transportan el colesterol sobrante de vuelta al hígado (lo retiran de la sangre) para ser excretado a través de la bilis o ser reciclado y reutilizado. Y también entregan colesterol a las únicas células que no pueden fabricarlo: las células adrenales y las gónadas.
Conclusión: el LDL no es colesterol pero sí transporta colesterol, que, como hemos visto, es una molécula crucial para la vida.
¿Por qué se recomienda entonces reducir el colesterol?
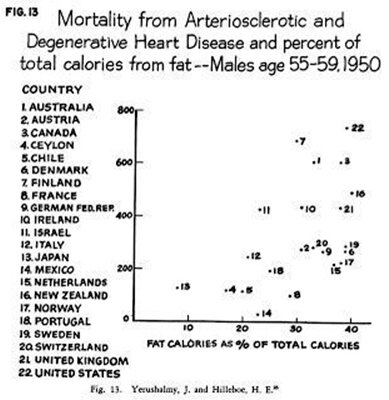
Como muestran los datos de la Organización Mundial de la Salud, las principales causas de muertes en el mundo son las enfermedades cardiovasculares (ECV). ¿Pero qué provoca estas enfermedades? ¿Las grasas? Hace unos 60 años prevaleció la idea de que sí, que las grasas eran las culpables de las ECV. Esta teoría de las grasas proviene de un estudio dirigido por Ancel Keys: el famoso “estudio de los 7 países”. En este estudio, se mostraba una gráfica con una inequívoca curva ascendente que situaba a la ingesta de grasas saturadas como responsable de las muertes por ECV.

Ante tales evidencias, y teniendo en cuenta que Ancel Keys era miembro del comité de asesores de la American Heart Association, las recomendaciones de evitar las grasas saturadas (y consecuentemente reducir la ingesta de grasas) han prevalecido hasta el día de hoy. ¿Cuál es el problema? Que la gráfica estaba trucada, ya que para elaborarla decidieron omitir expresamente los 15 países restantes que incluía el estudio científico, puesto que al incluirlos esta correlación entre ingesta de grasas y muertes por ECV ya no era para nada tan clara.
A día de hoy, está comprobado que las personas con mayor c-LDL tienen menor probabilidad de sufrir EVC y que, sin embargo (agárrate que vienen curvas), unos niveles bajos c-LDL apuntan a un mayor riesgo de enfermedades coronarias (estudio). No solo esto, sino que se han analizado más de 130.000 hospitalizaciones (estudio), y se ha podido constatar que más del 50% de los pacientes ingresados por EVC tenían niveles bajos de LDL (<100 mg/dl) y de HDL (<40 mg/dl), es decir, que tenían unos niveles de “colesterol malo” normales según las recomendaciones médicas convencionales.
¿Pero entonces el “colesterol malo” (LDL) no es malo?
Habitualmente, nos referimos al LDL como “colesterol malo” y al HDL como “colesterol bueno”, pero esto no es preciso. Para empezar, cuando vemos LDL en los análisis solo estamos viendo la cantidad total de colesterol en las partículas LDL, pero puede que tengamos muchas LDL pequeñas y densas (oxidadas) o menos partículas pero grandes y flotantes. Es decir, los análisis habituales muestran la cantidad total (c-LDL) no el número de partículas (p-LDL). Sin embargo, las investigaciones indican que es más fácil que las LDL se depositen en las paredes arteriales (lo cual aumenta el riesgo de accidente cardiovascular) cuando hay mayor número de partículas y estas son pequeñas y densas (estudio).
Siguiendo con la analogía de los barcos, es más seguro que por el río circule un solo carguero con mucha carga que cientos de barquitos con esa misma carga repartida. El riesgo de accidentes es mayor cuando hay muchos barquitos. Es decir, que puedes tener un cantidad de colesterol LDL total (c-LDL) muy baja pero un número de lipoproteínas que lo transportan (LDL-P) muy alto (y viceversa), por tanto este valor por sí solo no nos dice mucho.
Los triglicéridos y las ECV
Otro aspecto importante es que el partículas de LDL no solo transportan colesterol, sino también triglicéridos, vitaminas y antioxidantes. Es decir, que el LDL distribuye nutrientes importantes por el cuerpo. Sin embargo, la cantidad de “cosas” que puede transportar cada partícula de LDL no es infinita y a medida que aumenta el número de triglicéridos, la cantidad de colesterol que puede transportar disminuye. Consecuencia: el hígado debe producir más partículas de LDL para transportar todo el colesterol necesario. Resultado: mayor número de partículas de LDL y, por tanto, mayor riesgo de sufrir ECV.
Los triglicéridos son, por simplificar, partículas de grasa. Es la manera que tiene nuestro cuerpo de almacenar y transportar grasa (energía) y, como todo, en su justa medida no es malo. Pero ¿sabes cuáles son los alimentos que generan más triglicéridos? Por lo general, una dieta alta en carbohidratos y baja en grasas (estudio). Y por desgracia, en España la pirámide alimentaria aún mantiene en la base cereales, pasta, pan, patatas, etc.
¿Qué análisis puedo hacer para ver el riesgo cardiovascular?
La enfermedad cardiovascular es un proceso complejo y multifactorial. La probabilidad de tener un ataque al corazón depende de numerosos factores, incluidos la genética, la alimentación, el estilo de vida, el estrés y el entorno.
De todas formas, hemos visto que el c-LDL de los análisis no es fiable. Entonces ¿cómo puedo valorar mis análisis? Puedes empezar con estos dos sencillos cálculos:
-
triglicéridos / c-HDL: El resultado debe ser <2.
-
colesterol total / c-HDL: El resultado debe ser <5 (idealmente entre 3 y 4).
Aun así, se sabe (metaanálisis) que los mejores predictores de enfermedad cardiovascular son: niveles altos de grasa corporal, triglicéridos altos, glucosa e insulinas altas, hipertensión e inflamación. Por eso, te doy más alternativas:
-
El índice HOMA-IR es una referencia muy buena para detectar hiperinsulinemia y resistencia a la insulina. Se obtiene multiplicando la glucosa en ayunas por la insulina en ayunas y dividiendo por 405. Si es el resultado es:
-
<1, excelente;
-
si se aproxima a 1,75, regular;
-
y si supera 2,75, hay resistencia a la insulina y mayor riesgo de ECV.
-
-
Para la inflamación, se pueden mirar marcadores como la proteína C reactiva (debería ser menor a 3 mg/L), el fibrinógeno (lo queremos por debajo de 300 mg/dL) o la interleucina 6 (IL-6), que no debería superar los 2 pg/mL.
-
También es interesante medir la homocisteína (<7μmol/L) y la lipoproteína(a) o Lp(a), que no debería estar por encima de 30 mg/dL. Sin embargo, la Lp(a) tiene un fuerte componente genético, y solía pensarse que poco se podía hacer para bajarla, pero ahora sabemos que algo sí se puede modificar a la baja.
-
Y no puede faltar nunca la vitamina D o 25-hidroxivitamina D, que debería ser siempre superior a 40 ng/ml, pero idealmente por encima de 60 ng/ml (y si hay patología o inflamación por encima de 80 ng/ml). No obstante, hoy en día (revisión sistemática) hay una epidemia de niveles bajos (generalmente inferiores a 20-30 ng/ml) y lo peor es que son niveles “tolerados” por la medicina “oficial” pero son síntoma ya de insufiiciencia y deficiencia y sus consecuencias a largo plazo pueden ser graves). Varios estudios así lo demuestran (estudio, estudio, estudio, estudio, estudio, estudio).
De todas formas, si hay antecedentes de enfermedades cardiovasculares en tu familia, la prueba más fiable para detectar de manera temprana riesgos es la TAC cardíaca o cuantificación de calcio en las arterias coronarias (CAC score en inglés). Recuerda que la aterosclerosis es un proceso crónico que se va desarrollando a lo largo de la vida, por lo que cuanto antes lo detectes y actúes mucho mejor.
¿Te animas a empezar a hacer cambios? Reserva una consulta aquí.